مالاریا و تشخیص آزمایشگاهی
مالاریا یک بیماری انگلی است. این انگل از طریق نیش پشههای آلوده، به انسان انتقال مییابد. افراد دارای این انگل، معمولا دارای این علائم می باشند: احساس ناخوشی و تهوع شدید، تب بالا، لرز. هر ساله، نزدیک به ۲۱۰ میلیون نفر به این بیماری مبتلا میشوند و حدود ۴۴۰ هزار نفر بر اثر این بیماری میمیرند. عمدهی افرادی که بر اثر ابتلا به این بیماری از دنیا میروند، کودکان خردسال در آفریقا میباشند.(تست پاپ اسمیر در بابل)
مالاریا در کجا شایع است؟
این بیماری در مناطق دارای آب و هوای معتدل شایع نیست؛ اما با این حال، مالاریا در نواحی گرمسیر و نیمه گرمسیر رایج می باشد. مسئولان بهداشت جهانی، در حال تلاش هستند تا میزان بروز این بیماری را با توزیع پشه بند کاهش دهند؛ بدین صورت که این پشه بندها افراد را در حالیکه خوابند، در برابر نیش پشه محافظت میکنند. دانشمندان در سراسر جهان در حال تلاش برای تولید واکسن مالاریا هستند تا از وقوع این بیماری جلوگیری کنند.
اگر میخواهید به مکانهایی که مالاریا در آن شایع است، سفر کنید، لازم است تا اقداماتی را برای جلوگیری از گزیدگی توسط پشه انجام دهید. این اقدامات شامل پوشیدن لباسهای محافظ، استفاده از حشره کش و خوابیدن زیر پشه بند میباشد. همچنین، بسته به جایی که به آن سفر میکنید و عوامل خطر فردی (risk factors) شما برای این بیماری، ممکن است نیاز باشد قبل و بعد از سفرتان، از روشهای پیشگیری دارویی استفاده کنید. در حال حاضر، بسیاری از انگلهای مالاریا به رایج ترین داروهایی که برای درمان این بیماری مصرف میشود، مقاوم هستند.

این بیماری در مناطق دارای آب و هوای معتدل شایع نیست.
چه عواملی باعث مالاریا می شوند؟
اگر پشه ای که به انگل پلاسمودیوم آلوده شده باشد ، می تواند شما را به مالاریا مبتلا کند. در کل چهار نوع انگل مالاریا وجود دارد: Plasmodium vivax ، P. ovale ، P. malariae و P. falciparum.
P. falciparum باعث شکل شدیدتر بیماری است و کسانی که به این نوع مبتلا می شوند خطر مرگ بیشتری دارند. مادر آلوده می تواند از بدو تولد بیماری را به کودک خود نیز منتقل کند که به عنوان مالاریای مادرزادی شناخته می شود.
مالاریا از طریق خون منتقل می شود، بنابراین از طریق موارد زیر نیز قابل انتقال است:
پیوند اعضا
تزریق خون
استفاده از سوزن یا سرنگ مشترک(تست سلامت جنین در بابل)
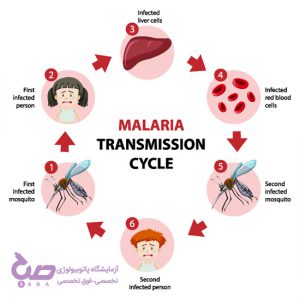
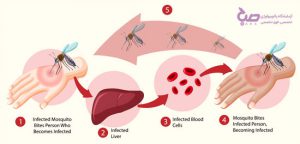
بیماری مالاریا چگونه منتقل میشود؟
معمولاً افراد با نیش پشه آنوفل ماده به مالاریا مبتلا میشوند. تنها پشههایی که قبلا یک فرد آلوده را نیش زده باشند، میتوانند باعث انتقال شوند. هنگامی که پشه یک فرد مبتلا را نیش میزند، خون حاوی انگلهای میکروسکوپی مالاریا وارد بدن پشه میشود. حدود یک هفته بعد، زمانی که پشه فرد سالمی را نیش بزند، این انگلها با بزاق پشه مخلوط و وارد بدن فرد میشوند.
از آنجایی که این انگل در گلبولهای قرمز خون فرد مبتلا یافت میشود، میتواند از طریق انتقال خون، پیوند اعضا یا استفاده مشترک از سوزن یا سرنگ آلوده به خون نیز منتقل شود. مالاریا همچنین ممکن است طی بارداری یا حین زایمان از مادر به جنین منتقل شود (مالاریا مادرزادی).
چه افرادی بیشتر در معرض خطر ابتلا به فرم شدید بیماری مالاریا یا مرگ هستند؟
ساکنین مناطق با شیوع بالای مالاریا (افرادی که به شدت در معرض نیش پشههای آلوده به انگل پلاسمودیوم هستند).
افرادی که نسبت به این بیماری مصونیت کمی دارند یا اصلاً مصونیت ندارند، مانند کودکان خردسال و زنان باردار یا افرادی که به مناطق با شیوع بالای مالاریا مسافرت میکنند.
افراد فقیر ساکن در مناطق روستایی که به مراقبتهای بهداشتی دسترسی ندارند.
در نتیجه همه این عوامل، تخمین زده می شود که ۹۰٪ از مرگ و میر ناشی از مالاریا در آفریقا و در کودکان زیر ۵ سال رخ دهد.
علائم بیماری مالاریا
ابتلا به مالاریا عموما به وسیلهی این نشانهها و علائم شناسایی میشود:
تب
لرز
سردرد
حالت تهوع و استفراغ
درد عضلانی و خستگی مفرط
سایر نشانهها و علائم ممکن است شامل موارد زیر باشد:
عرق کردن
درد در شکم یا قفسهی سینه
سرفه
برخی از افراد دارای مالاریا ممکن است چرخههای “حملات” مالاریا را نیز تجربه کنند. این حملات معمولا با لرز آغاز می شوند، سپس تب بالا و بعد از آن تعریق رخ میدهد و در نهایت دمای بدن به حالت نرمال برمیگردد. علائم و نشانهها معمولا در عرض چند هفته پس از گزیده شدن توسط پشهی آلوده شروع میشوند. با این وجود، بعضی از انواع انگلهای مالاریا می توانند تا یک سال به صورت نهفته در بدن شما باقی بمانند.(غربالگری جنین در بابل)


معمولاً افراد با نیش پشه آنوفل ماده به مالاریا مبتلا میشوند.
چگونه مالاریا تشخیص داده می شود؟
پزشک می تواند ابتلا به مالاریا را تشخیص دهد. او از شما شرح حال می گیرد و سفر اخیرتان به آب و هوای گرمسیری را بررسی می کند. معاینه فیزیکی نیز انجام خواهد شد.
پزشک می تواند تشخیص دهد که شما طحال یا کبد شما بزرگ شده است یا نه. اگر علائم این بیماری را دارید ، ممکن است پزشک آزمایش خون اضافی را برای تأیید تشخیص شما تجویز کند.
این تست ها نشان می دهد:
آیا مالاریا دارید
چه نوع مالاریایی دارید
عفونت شما ناشی از انگلی است که در برابر انواع خاصی از داروها مقاومت دارد یا خیر
بیماری باعث کم خونی شده است یا خیر
این بیماری اندام های حیاتی شما را تحت تأثیر قرار داده است یا خیر
عوارض تهدیدکننده زندگی مالاریا
مالاریا می تواند باعث بروز عوارض تهدید کننده زندگی شود. از جمله:
تورم عروق خونی مغز یا مالاریای مغزی
تجمع مایعات در ریه ها که باعث مشکلات تنفسی می شود
نارسایی کلیه، کبد یا طحال
کم خونی در اثر از بین رفتن گلبول های قرمز
قند خون پایین

تنها پشههایی که قبلا یک فرد آلوده را نیش زده باشند، میتوانند باعث انتقال مالاریا شوند.
چه زمانی باید به پزشک مراجعه کنیم؟
اگر ساکن مناطق با شیوع بالای مالاریا هستیم یا به این مناطق سفر کرده باشیم، در صورت بروز علائم مالاریا، باید فوراً به پزشک مراجعه کنیم.
اگر احتمال ابتلا به مالاریا وجود داشته باشد، پزشک برای تأیید تشخیص، آزمایش خون درخواست مینماید. معمولا جواب آزمایش خون در همان روز آماده میشود و اگر مبتلا به مالاریا باشیم، باید درمان بلافاصله شروع شود.
آیا بیماری مالاریا درمان دارد؟
تشخیص و درمان به موقع مالاریا، تقریباً همواره با بهبودی کامل همراه خواهد بود. درمان باید به محض تایید تشخیص شروع شود.
درمان مالاریا به عوامل مختلفی بستگی دارد:
شدت بیماری
گونه انگل مالاریای عامل عفونت
سن
وزن
وضعیت بارداری
داروهای ضدمالاریا هم برای درمان و هم برای پیشگیری از مالاریا استفاده میشوند. پزشک نوع دارو و مدت درمان را برای هر فرد تعیین مینماید.
راههای پیشگیری از بیماری مالاریا چیست؟
بسیاری از موارد مالاریا با رعایت موارد زیر قابل پیشگیری هستند:
پیشگیری از نیش: با استفاده از محصولات دافع حشرات، پوشاندن بازوها و پاها و استفاده از پشهبند و توری برای دربها و پنجرهها، میتوانیم از نیش پشه پیشگیری کنیم.
تشخیص: در صورت بروز علائم، باید فورا به پزشک مراجعه کنیم.
عوارض بیماری مالاریا چیست؟
مالاریا یک بیماری جدی است که میتواند خیلی سریع تشدید شود و اگر به موقع درمان نشود، ممکن است، کشنده باشد.
عوارض جدی ناشی از بیماری مالاریا عبارتند از:
کم خونی شدید: موجب ناتوانی گلبولهای قرمز در حمل اکسیژن کافی به قسمتهای مختلف بدن و در نتیجه خوابآلودگی و ضعف میشود.
مالاریای مغزی: در موارد نادری، رگهای خونی کوچک مغز میتوانند مسدود و باعث تشنج، آسیب مغزی و کما شوند.
عوارض مالاریا معمولاً در زنان باردار، نوزادان، کودکان خردسال و سالمندان شدیدتر است.
تشخیص مالاریا
برای تشخیص مالاریا، پزشک شما احتمالا سوابق پزشکی تان را بررسی کرده و بر روی شما معاینهی فیزیکی انجام میدهد و برایتان آزمایشهای خون را تجویز خواهد کرد. آزمایشهای خونی، تنها راه برای تایید تشخیص مالاریا هستند. آزمایشهای خونی مخصوص این بیماری، میتوانند با نشان دادن موارد زیر به پزشکتان کمک کنند:
وجود انگل در خون، برای تایید این که آیا به مالاریا مبتلا هستید یا خیر
نوع انگل مالاریایی که سبب بروز علائم در شما شد
آیا عفونت در شما توسط انگلی ایجاد شد که به داروهای خاصی مقاوم است یا خیر
سایر آزمایشهای خونی به تعیین این مساله کمک میکنند که آیا این بیماری منجربه عوارض جدی و شدید خواهد شد یا خیر.
تکمیل برخی از آزمایشهای خون، چندین روز زمان نیاز دارد؛ در حالیکه برخی دیگر از این آزمایشات، میتوانند نتایج را در کمتر از ۱۵ دقیقه به دستتان برسانند.
درمان مالاریا
مالاریا با تجویز داروهایی که باعث کشتن انگل میشوند، درمان میشود. انواع داروها و طول درمان با توجه به موارد زیر متفاوت خواهد بود:
نوع انگل مالاریایی که موجب عفونت در شما شده است
شدت علائم شما
سن شما
باردار هستید یا خیر
مشاهده مستقیم میکروسکوپی نمونه خون
سادهترین راه تشخیص انگل، مشاهده مستقیم میکروسکوپی نمونه خون برای دیدن انگل مالاریا است که هنوز استاندارد طلایی برای تشخیص مالاریا است. تشخیص میکروسکوپی توسط رنگآمیزی گسترش خون ضخیم و نازک روی اسلاید شیشهای به دیدن انگل مالاریا منجر میشود. بهطور خلاصه، انگشت بیمار با الکل تمیز، بعد خشک میشود و سپس در سمت نوک انگشتان با یک لانست استریل نوکتیز و یا سوزن، دو قطره خون بر روی یک لام شیشهای قرار داده میشود.
برای آمادهسازی یک لام خون غلیظ، یک قطره خون در یک حرکت دایرهای با گوشهای از لام هم زده میشود. باید مراقب بود تا هنگام آمادهسازی، نمونه بیشازحد ضخیم نباشد و نیز باید اجازه دهیم تا بدون افزودن مواد ثابتکننده خشک گردد. ازآنجاکه گلبولهای قرمز فیکس نشدهاند با استفاده از قطره آب لیز میشوند. برای گسترش لام خونی نازک بلافاصله با لبه صاف از یک لام دیگر قطره خون را با زاویه ۴۵ درجه بین لام و سطح قطره بهم میزنیم و سپس لکه خون را با حرکات رفتوبرگشت سریع و یکنواخت در امتداد سطح لام تهیه میکنیم.
بعد ازآن این لام باید در مقابل هوا خشک شود و با متانول فیکس گردد. از آنجا که حجم زیادی از خون روی گسترش ضخیم قرار میگیرد بنابراین گسترش ضخیم خیلی حساستر از گسترش نازک است (حداقل حدود ۴۰ انگل در μL یا یک انگل بر ۲۰۰ گلبول سفید وجود دارد)، با این وجود نیاز به تخصص بیشتری برای مطالعه دارد.

برخی از افراد دارای مالاریا ممکن است چرخههای “حملات” مالاریا را نیز تجربه کنند.
اسمیر داخل جلدی
یکی دیگر از روشهای تشخیص عفونت با مالاریا اسمیر داخل جلدی است که بهوسیله سرسوزن اندازه ۲۵ سوراخهای باریکی در روی ساعد دست ایجاد میکنند. نباید از سوراخ خون تراوش کند ولی خونابه سرمی تحتتاثیر فشار روی یک لام شیشهای قرار و اجازه میدهند تا در معرض هوا خشک شود و سپس با متانول فیکس مینمایند. این اسمیر ممکن است لکوسیتهای حاوی رنگدانه را نشان دهد و نیز اشکال بالغتری از پلاسمودیوم فالسیپاروم را مشخص میکند.
روشهای مولکولی
واکنش زنجیرهای پلیمراز (PCR) اجازه میدهد تا قسمت خاصی از یک منطقه انتخابشده از ژنوم مالاریا تکثیر یابد. این روش بسیار اختصاصی و حساس است (۵-۱ انگل بر یک میلیلیتر خون) و قادر به تعیین ژنوتایپ میباشد. علاوه بر این آنالیز استفاده از PCR(SNP) تشخیص انگلهایی مقاوم به دارو و نیز عفونتهای مخلوط را ممکن میسازد، بااینحال PCR گران بوده و نیازمند یک آزمایشگاه پیشرفته همراه با کارکنان مجرب و دورهدیده است.
روشهای سریع
تشخیص آنتیژنهای انگل مالاریا در نمونههای انسانی مالاریا، نظیر هیستیدین غنی از پروتئین ۲ (HRP-II) یا لاکتات دهیدروژناز پلاسمودیوم (pLDH) را میتوان با آزمایش سریع point-of-care که بر اساس روش ایمونوکروماتوگراف میباشد انجام داد. بسیاری از آزمایشهای سریع بهصورت تجاری در دسترس میباشند که ازآن جمله Para Sight F Paracheck ,Binax ,NOW و OptiMAL میباشند. بررسی بهتری از عملکرد تشخیصی روشهای سریع برای تشخیص در جای دیگر ارائه شد.
مزایای استفاده از این تستها سریع بودن و حساسیت بالای آنها است. معایب آنها نیز هزینه نسبتاً بالا، ناتوانی در تشخیص بعضی از گونههای مالاریا و تنوع زیاد محصولات آنها میباشد. تستهای بر پایه تشخیصی HRP II ممکن است نتایج مثبت در فاز نقاهت بیماری به دلیل باقی ماندن HRP II در خون بعد از پاک شدن انگل را بدهد.
روش بافیکوت کمی
یک روش برای شناسایی این انگل در خون محیطی است. این روش شامل رنگآمیزی لایه سلولهای قرمز سانتریفوژشده و فشرده کردن با آکریدین نارنجی تحت یک منبع نور ماوراءبنفش میباشد. بهطور خلاصه خون از طریق سوراخ کردن انگشت در یک لوله هماتوکریت حاوی آکریدین نارنجی و ضدانعقاد جمعآوری میگردد. لوله هماتوکریت را ۱۲۰۰۰ دور در ۵ دقیقه سانتریفیوژ میکنند و بلافاصله با استفاده از میکروسکوپ مجهز به یک منبع نور UV مورد بررسی قرار میدهند. هسته انگل به رنگ فلورسانس سبز روشن و سیتوپلاسم آن به رنگ زرد نارنجی مشاهده میشود.
این آزمایش از لحاظ حساسیت شبیه به روش میکروسکوپی اسلاید خون ضخیم معمولی است و باید همراه با گسترش ضخیم خون برای غربالگری استفاده شود، بااینحال QBC نیازمند ابزار دقیق تخصصی است و دارای هزینه بسیار بالاتری از روشهای میکروسکوپی و ضعیف در تعیین گونه و تعداد انگل میباشد.

تستهای سرولوژی عفونت مالاریای سابق یا سابقه عفونت را تأیید میکند و در بررسیهای اپیدمیولوژی و غربالگری نمونههای خون جمعآوریشده برای بانکهای خون مفید هستند.
روشهای سرولوژی
تستهای سرولوژیکی برای تشخیص عفونت مالاریا بر اساس شناسایی آنتیبادیهای تولیدشده علیه مراحل غیرجنسی خونی از انگل مالاریا استوار میباشند. اولین آزمون سرولوژیکی برای تشخیص آنتیبادی مالاریا روش ایمونوفلورسانس (IFA) میباشد؛ در این روش از آنتیژن مخصوص و یا آنتیژن خام آماده چسبانده شده درروی یک اسلاید که در ۳۰- درجه سانتیگراد تا زمان استفاده نگه داشته شد استفاده میشود و به روش کمی هر دو آنتیبادیIgG و IgM در نمونههای سرم بیمار را بررسی میکنند.
تیتر بالاتر از ۱:۲۰ مثبت و آنهائیکه کمتر از ۱:۲۰ هستند مشکوک و یا با اهمیت کم طبقهبندی میشوند. تیترهای بالاتر از ۱:۲۰۰ دلیل محکمی بر عفونت جدید میباشد. تستهای سرولوژی عفونت مالاریای سابق یا سابقه عفونت را تأیید میکند و در بررسیهای اپیدمیولوژی و غربالگری نمونههای خون جمعآوریشده برای بانکهای خون مفید هستند، با این وجود، ابزارهای لازم برای روشهای سرولوژیکی جهت تشخیص عفونت حاد مالاریا محدود است و با توجه به تأخیر در تولید آنتیبادیها، عدم تأیید گونه و نیاز به میکروسکوپ فلورسنس (UV) مشکل است.
کشت انگل مالاریا
از روشهای دیگر تشخیصی این بیماری میتوان به کشت انگل به صورت زنده و تشخیص پس از مرگ از طریق تشخیص انگلهای مالاریا و یا مشاهده رنگدانه در لوکوسیتها در کالبدشکافی از طریق بیوپسی بافتها از نمونه مغز، طحال و اسمیر نازک استخوان اشاره کرد.
به روزرسانی : 11 اردیبهشت ۱۴۰۱
بازنشر از سایت آزمایشگاه صبا بابل
:: برچسبها:
علائم مالاریا ,
بیماری مالاریا ,
انواع مالاریا ,
عکس پشه مالاریا ,
درمان مالاریا ,
:: بازدید از این مطلب : 315
|
امتیاز مطلب : 5
|
تعداد امتیازدهندگان : 1
|
مجموع امتیاز : 1

